Si nos remontamos un siglo atrás, el desarrollo de las vacunas se realizaba únicamente de forma empírica, donde la eficacia se probaba a base de ensayo y error hasta encontrar la versión que nos protegiera contra la enfermedad. La vacuna tenía que producir la reacción inmunitaria en nuestro cuerpo para identificar el patógeno y prevenir la infección, y, por ende, la enfermedad. Una de las formas más utilizadas hasta los 70’s fue con el propio patógeno en sí, donde el virus sufría un proceso de inactivación o atenuación, es decir, este patógeno al infectar a su huésped producía efectos mucho menores de lo normal y preparaba al cuerpo para protegerse de aquel que sí podía producir una enfermedad grave o la muerte.
Pero este proceso hoy día es muy diferente, debido a los nuevos avances en medicina y al mayor control a diferentes niveles para identificar al patógeno, por lo que podemos aislar partes del mismo o elementos que sean los que produzcan la respuesta inmune y no una enfermedad. Un virus inactivado sigue siendo un factor de riesgo, ya que aunque el virus sea inactivado o atenuado, existe una pequeña probabilidad de riesgo. Aún con estas nuevas vacunas o aquellas tradicionales, a día de hoy existe una enfermedad y un causante de la misma que “escapa” a las vacunas, y es el virus de la gripe o influenza.
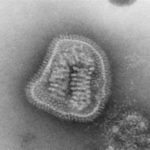
La gripe española (influenza A/H1N1) fue una pandemia en 1920, con una estimación de muertes de 40 millones de personas. No fue hasta 1930 cuando se aisló el virus de los cerdos y humanos, y la primera vacuna del propio virus influenza inactivado (IIV de las siglas en inglés Inactivated Influenza Vaccines) no tardó en llegar. En la década de los 40, aparece la versión B del virus, y se desarrolla una IIV que protege tanto para Influenza A como para B. Y dada la gravedad del asunto se implanta una red de vigilancia de la gripe en la década de los 50. Pero siguen apareciendo problemas, por orden, aparece la gripe asiática (Influenza A/H2N2) que se cobra a un millón de víctimas; y más tarde, aparece la versión H3N2 en Hong Kong causando entre 1 y 3 millones de muertes. En los años 70 empieza a ser un problema muy serio ya que las vacunas de virus inactivados no son capaces de parar al virus.
Ya a finales de los 70 aparecen nuevos casos de Influenza A/H1N1, que se logra controlar e impedir su propagación. En los 90 tuvimos la gripe aviar (Influenza A/H5N1), y en el 2000 la gripe porcina con más de 500.000 personas muertas en las estimaciones más catastrofistas. En la última década hemos tenido el primer caso de la gripe aviar Influenza A/H7N9.
Llevamos casi un siglo luchando contra la gripe, y a pesar de todos los intentos de vacunas, el virus consigue “escapar” y volver a provocar numerosas bajas, la única ventaja que tenemos ahora, respecto a los años 30, es que la tecnología y los avances en medicina son infinitamente más rápidos y más efectivos, por lo que las medidas para prevenir una nueva pandemia también lo son. Entonces, ¿por qué todavía no se ha desarrollado una vacuna eficaz contra el virus de la gripe?
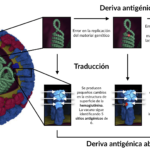
Esquema de los diferentes tipos de cambios que se producen en el virus influenza. El primer tipo es gradual, donde se producen cambios puntuales en el material genético que se traducen en pequeños cambios conformacionales en las proteínas de superficie. El segundo es un cambio brusco, donde se produce un cambio mayor en muy poco tiempo.
La razón por la que las vacunas dejan de ser efectivas es porque el virus cambia, ya sea de forma gradual o abrupta, lo que provoca que nuestro sistema inmune sea incapaz de reconocer al virus. A continuación vamos a detallar mejor cada tipo de cambios que sufre el virus:
- Deriva antigénica: El material genético del virus cambia después de cada ciclo de replicación, por fallos en la replicación del material genético. Normalmente a lo largo de estos ciclos, los cambios que se producen son pequeños y no tienen efecto fenotípico, es decir, las proteínas de superficie de la cápsida (la envuelta que protege el material genético), siguen siendo similares en forma; por lo que la vacuna que se realice, sigue identificando virus con unas estructuras similares en su superficie. El virus tiene una tasa de replicación mucho mayor a cualquier otro tipo de célula, por lo que estos cambios pequeños se van acumulando y terminan por alterar el virus y separarlo filogenéticamente (el virus ya no se parece tanto a generaciones parentales iniciales). Estos cambios en el material genético terminan produciendo cambios de superficie grandes que hacen que los anticuerpos, que habíamos producido para identificar al virus, sean incapaz de identificarlo y por lo tanto, la respuesta inmune no se produzca, causando la enfermedad.
- Cambio antigénico mayor (brusco): Aquí, el cambio es tan grande y brusco que hace que el virus tenga nuevas proteínas de hemaglutinina o neuraminidasa, lo cual produce una nueva forma o subtipo del virus. Esto da lugar a una nueva cepa del virus que puede infectar a gran parte de la población, y que evidentemente no tienen anticuerpos para defenderse. En estos casos, un cambio puntual en el material genético puede producir que la proteína de superficie cambie completamente su estructura terciaria, resultando en una conformación tridimensional diferente y haciendo que el virus escape a la detección inmunológica.
Estas variaciones que se producen en el virus de forma gradual o abrupta hacen que tengamos que crear vacunas cada año para poder estar protegidos, y adelantarnos a las épocas más sensibles con las campañas de vacunación, siendo los menores y las personas de mayor edad los grupos más propensos a ser infectados por el virus. Estas vacunas, intentan abarcar el mayor rango posible de variaciones o estructuras comunes a los diferentes tipos, para así aumentar el rango de acción de la vacuna preparada. Con ello se consigue reducir (en cierto modo) que si algún tipo identificable por nuestro sistema inmune nos infecta, podamos estar protegidos y las probabilidades de infección por una versión diferente del virus, sean mínimas.